Μαιευτική
Η μαιευτική είναι ένα επάγγελμα που ανήκει στα επαγγέλματα υγείας και πρόνοιας και ασχολείται με την εγκυμοσύνη, τον τοκετό και τη λοχεία, συμπεριλαμβανομένης και της φροντίδας του νεογνού[1], εκτός από τη σεξουαλική και αναπαραγωγική υγεία των γυναικών καθ'όλη τη διάρκεια της ζωής τους.[2]
Η/Ο επαγγελματίας της μαιευτικής είναι γνωστή/ος ως μαία/μαιευτής, και είναι διαφορετικό επάγγελμα από την Ιατρική ειδικότητα της μαιευτικής-γυναικολογίας.
Μια μετα-ανάλυση του 2013 από το Ίδρυμα Κοχρέιν συμπέρανε ότι ΄΄πρέπει να προσφέρονται στις περισσότερες γυναίκες μαιευτικά πρότυπα φροντίδας και οι γυναίκες πρέπει να ενθαρρύνονται να ζητούν αυτήν την επιλογή, αν και πρέπει να δειχθεί η δέουσα προσοχή στην εφαρμογή αυτής της συμβουλευτικής σε γυναίκες με σημαντικές ιατρικές ή μαιευτικές επιπλοκές΄΄.[3] Στην ανάλυση βρέθηκε ότι η μαιευτική φροντίδα συνδεόταν με μείωση στη χρήση του επισκληρίδιου ορού, με λιγότερες περινεοτομές ή τοκετούς με εργαλεία, και μειωμένες πιθανότητες απώλειας του εμβρύου πριν την ολοκλήρωση 24 εβδομάδων κυοφορίας. Ωστόσο, αυτού του είδους η φροντίδα έχει συσχετισθεί με αύξηση του μέσου όρου διάρκειας τοκετού μετρημένου σε ώρες.[3]
Κύριο λήμμα: Εγκυμοσύνη
Πρώτο τρίμηνο
[Επεξεργασία | επεξεργασία κώδικα]Οι εξετάσεις του πρώτου τριμήνου διαφέρουν από χώρα σε χώρα. Γίνονται Τεστ-Παπ και γενική εξέταση ούρων, αιματολογικές εξετάσεις που συμπεριλαμβάνουν μια γενική εξέταση αίματος, ομαδοποίηση αίματος(περιλαμβανομένης εξέτασης ρέζους), εξετάσεις για σύφιλη, ηπατίτιδα, HIV και ερυθρά. Επιπλέον μπορούν να γίνουν εξετάσεις για χλαμύδια με δείγμα ούρων, και εξετάσεις Δρεπανοκυτταρικής αναιμίας και Μεσογειακής αναιμίας σε γυναίκες που ανήκουν σε ομάδες υψηλού ρίσκου. Χρειάζεται η συναίνεση των γυναικών πριν τις απαραίτητες εξετάσεις. Επίσης μετρούνται η πίεση του αίματος, το ύψος και το βάρος. Οι προηγούμενες εγκυμοσύνες καθώς και το οικογενειακό, κοινωνικό και ιατρικό ιστορικό συζητούνται. Οι γυναίκες μπορούν να απευθυνθούν σε γυναικολόγο, ώστε να κάνουν και μία εξέταση υπερήχου κατά το πρώτο τρίμηνο για να υπολογίσουν την εκτιμώμενη ημερομηνία τοκετού. Κάποιες μπορούν να κάνουν γενετικά τεστ, όπως εξετάσεις για το Σύνδρομο Down. Επίσης συζητούνται θέματα όπως η διατροφή, η άσκηση και δυσφορίες όπως οι πρωινές ναυτίες.[4] Οι προαναφερθείσες εξετάσεις συνταγογραφούνται και ερμηνεύονται από γυναικολόγο ιατρό.
Δεύτερο τρίμηνο
[Επεξεργασία | επεξεργασία κώδικα]Η εγκυμονούσα επισκέπτεται τον γυναικολόγο σε μηνιαία βάση ή και πιο συχνά κατά το δεύτερο τρίμηνο. Ο σύντροφος της μέλλουσα μητέρας μπορεί να τη συνοδεύει. Ο ιατρός θα συζητήσει θέματα εγκυμοσύνης όπως κούραση,καούρες,κιρσούς και άλλα κοινά προβλήματα όπως πόνοι στην πλάτη. Η πίεση του αίματος και το βάρος παρακολουθούνται και η μαία ή ο ιατρός μετράει την κοιλιά της εγκύου για να διαπιστώσει αν το έμβρυο αναπτύσσεται όπως αναμένεται και θα παραπέμψει την εγκυμονούσα εάν το κρίνει απαραίτητο στον κατάλληλο ιατρό για περαιτέρω έλεγχο και εργαστηριακές εξετάσεις, όπως γενική εξέταση ούρων, γενική εξέταση αίματος και δοκιμασία ανοχής στη γλυκόζη, αν θεωρήθει πως είναι απαραίτητο.[5]
Τρίτο τρίμηνο
[Επεξεργασία | επεξεργασία κώδικα]Στο τρίτο τρίμηνο η μαία ή ο ιατρός θα βλέπει την εγκυμονούσα κάθε δύο εβδομάδες μέχρι την 36η εβδομάδα και σε εβδομαδιαία βάση μετά από αυτό το όριο. Το βάρος και η πίεση του αίματος θα ελέγχονται, ενώ θα γίνονται και κοιλιακές μετρήσεις. Εργαστηριακά τεστ όπως γενική εξέταση αίματος και γενική εξέταση ούρων μπορούν να γίνουν μαζί με επιπλέον εξετάσεις για υψηλού ρίσκου εγκυμοσύνες. Ο ιατρός ψηλαφεί την κοιλιά της γυναίκας για να καθορίσει τη θέση του εμβρύου. Μια εξέταση λεκάνης μπορεί να γίνει για να δείξει αν ο τράχηλος της μήτρας διαστέλλεται..[6] Ο ιατρός και η μέλλουσα μητέρα συζητούν για τις επιλογές τοκετού και καταρτούν ένα σχέδιο φροντίδας τοκετού, εφόσον δεν συντρέχουν άλλοι λόγοι που να απαιτούν την επέμβαση εξειδικευμένου ιατρικού και νοσηλευτικού προσωπικού.
Τοκετός
[Επεξεργασία | επεξεργασία κώδικα]Ωδίνες και τοκετός
[Επεξεργασία | επεξεργασία κώδικα]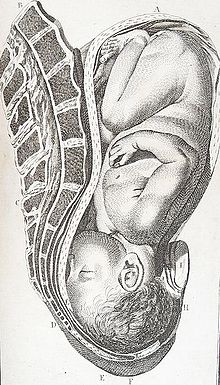
Οι μαίες είναι κατάλληλες για να βοηθήσουν σε έναν φυσιολογικό κολπικό τοκετό αν και συνήθως αρκούνται σε βοηθητικό ρόλο, επικουρόντας τον μαιευτήρα-γυναικολόγο, ενώ οι πιο περίπλοκες περιπτώσεις αναλαμβάνονται αποκλειστικά και μόνο από ιατρικό και νοσηλευτικό προσωπικό με πιο εξειδικευμένη εκπαίδευση. Ο τοκετός χωρίζεται σε τέσσερα στάδια:
- Πρώτο στάδιο τοκετού: Κατά το πρώτο στάδιο τοκετού η εγκυμονούσα αρχίζει να νιώθει δυνατές και τακτικές συσπάσεις οι οποίες έρχονται κάθε 5-20 λεπτά και διαρκούν 30 με 60 δευτερόλεπτα. Οι συσπάσεις σταδιακά γίνονται δυνατότερες, πιο συχνές και διαρκούν περισσότερο μέχρι ο τράχηλος να διασταλεί πλήρως στα 10 εκατοστά.
- Δεύτερο στάδιο τοκετού: Στο δεύτερο στάδιο το βρέφος ξεκινά να κατεβαίνει από τη γεννητική δίοδο. Καθώς το βρέφος κινείται προς την είσοδο του κόλπου, το κεφάλι του μπορεί να φανεί. Παλαιότερα, η επισιοτομή ( μια τομή στον ιστό στην είσοδο του κόλπου) γινόταν ως μέρος της διαδικασίας καθώς πιστευόταν ότι εμπόδιζε την υπερβολική διάσχιση και ότι θεραπευόταν πιο ολοκληρωμένα από μία φυσική διάσχιση. Εντούτοις, πιο πρόσφατες έρευνες δείχνουν ότι μία χειρουργική τομή μπορεί να είναι πιο εκτεταμένη από ένα φυσικό σχίσιμο και ότι είναι πιο πιθανό να συμβάλλει σε μεταγενέστερη ακράτεια και πόνο κατά τη σεξουαλική επαφή απ'ότι θα έκανε ένα φυσικό σχίσιμο..[7]
Η μαία βοηθά το βρέφος και όταν αυτό έχει εμφανιστεί πλήρως, κόβει τον ομφάλιο λώρο. Αν ζητηθεί, ο πατέρας μπορεί να κόψει τον λώρο. Στο παρελθόν ο λώρος κοβόταν σχεδόν αμέσως μετά τον τοκετό, ωστόσο υπάρχουν αυξανόμενες ενδείξεις ότι η καθυστερημένη κοπή του μπορεί να ωφελήσει το βρέφος..[8]
- Τρίτο στάδιο τοκετού: Κατά το τρίτο στάδιο εκδύεται ο πλακούντας από τη μήτρα.
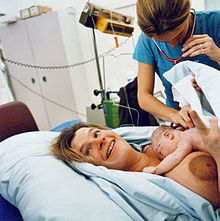
- Τέταρτο στάδιο τοκετού: Το τέταρτο στάδιο του τοκετού είναι η περίοδος που ξεκινά αμέσως μετά τον τοκετό και διαρκεί 6 περίπου εβδομάδες. Ο Παγκόσμιος Οργανισμός Υγείας περιγράφει αυτήν την περίοδο ως την πιο κρίσιμη αλλά και πιο παραμελημένη φάση της ζωής της μητέρας και του βρέφους.[9] Για χρόνια, τα βρέφη τυπικά απομακρύνονταν από τις μητέρες τους μετά τη γέννα, ωστόσο από το 2000 και μετά, κάποιες αρχές άρχισαν να συστήνουν ότι η πρόωρη σωματική επαφή του βρέφους με τη μητέρα (τοποθετώντας το γυμνό βρέφος στο στήθος της μητέρας) ωφελούν και τους δύο. Από το 2014, η σωματική επαφή επιδοκιμάζεται από όλα τα ιδρύματα που είναι υπεύθυνα για την ευημερία των βρεφών.[10] Έτσι, για να υποβοηθήσει τη δημιουργία δεσμού καθώς και έναν επιτυχή θηλασμό, η μαία παρατηρεί άμεσα καθώς το βρέφος ξαπλώνει στο στήθος της μητέρας και το απομακρύνει για περαιτέρω παρατηρήσεις μόνο μετά τον πρώτο του θηλασμό.
Μετά τη γέννα, αν η μητέρα έκανε περινεοτομή ή έχει ένα σχίσιμο στο περίνεο, αυτό ράβεται. Η μαία ή ο μαιευτήρας-γυναικολόγος παρακολουθεί σε τακτική βάση τη συστολή της μήτρας, το μέγεθος της και την κολπική αιμορραγία.[11] Καθ'όλη τη διάρκεια του τοκετού, τα ζωτικά σημεία της μητέρας(θερμοκρασία, πίεση του αίματος και καρδιακός παλμός παρακολουθούνται στενά και η πρόσληψη και αποβολή υγρών μετράται. Η μαία επίσης παρακολουθεί τον καρδιακό παλμό του βρέφους, ψηλαφεί την κοιλιά της μητέρας για να παρακολουθεί τη θέση του εμβρύου και κάνει κολπικούς ελέγχους όταν χρειάζεται. Αν η γέννα αποκλίνει από το φυσιολογικό σε οποιοδήποτε στάδιο, η μαία ζητά βοήθεια από πιο εξειδικευμένους ιατρούς και νοσηλευτές.
Θέσεις τοκετού
[Επεξεργασία | επεξεργασία κώδικα]Έως τον προηγούμενο αιώνα είχε χρησιμοποιηθεί ποικιλία στάσεων για τη γέννα. Η θέση λιθοτομίας χρησιμοποιήθηκε μόνο μετά την εμφάνιση των λαβίδων τον 17ο αιώνα και από τότε ο τοκετός μετατράπηκε από μία υποστηρικτική εμπειρία στο σπίτι σε μία ιατρική παρέμβαση στο νοσοκομείο. Υπάρχουν σημαντικά πλεονεκτήματα στην υιοθέτηση μιας κάθετης στάσης στον τοκετό, όπως δυνατότερες και αποτελεσματικότερες συσπάσεις, οι οποίες βοηθούν την τραχηλική διαστολή, αυξημένη διάμετρος της λεκάνης και βελτιωμένη συσταλτικότητα της μήτρας.[12] Upright positions in the second stage include sitting, squatting, kneeling, and being on hands and knees.[13] Η κάθετη στάση στο δεύτερο στάδιο περιλαμβάνει κάθισμα σε καρέκλα, κάθισμα ανακούρκουδα, γονάτισμα και στάση στα χέρια και τα γόνατα.
Μεταγεννητική περίοδος
[Επεξεργασία | επεξεργασία κώδικα]Για τις γυναίκες που γέννησαν σε μαιευτήριο, η ελάχιστη παραμονή για παρακολούθηση σε΄αυτό είναι 6 ώρες. Όσες αποχωρούν νωρίτερα, το κάνουν ενάντια σε κάθε ιατρική συμβουλή. Επίσης μπορούν να επιλέξουν πότε να φύγουν από το μαιευτήριο. Πλήρεις μεταγεννητικές εκτιμήσεις γίνονται καθημερινά σε γυναίκες σε κατάσταση νοσηλείας, ή και πιο συχνά αν χρειάζεται. Μια μεταγεννητική εκτίμηση περιλαμβάνει εξωτερική παρατήρηση της γυναίκας, γενική σωματική κατάσταση, θηλασμός (είτε συζήτηση και επιβοήθηση στον θηλασμό ή συζήτηση για καταστολή της γαλουχίας), ψηλάφιση της κοιλίας( σε περίπτωση φυσιολογικού κολπικού τοκετού) για έλεγχο υποστροφής της μήτρας, ή έλεγχο της καισαρικής τομής(τα ρούχα δεν χρειάζεται να αφαιρεθούν), έλεγχος του περίναιου (ειδικά σε περίπτωση διάσχισης ή ύπαρξης ραμμάτων), ανασκόπηση της λοχείας της, επιβεβαίωση ότι τόσο το ουροποιητικό όσο και το πεπτικό σύστημα λειτουργούν και αναζήτηση συμπτωμάτων θρόμβωσης στις κεντρικές εσωτερικές αρτηρίες. Το βρέφος επίσης ελέγχεται για ίκτερο, σημεία επαρκούς θηλασμού ή για άλλες ανησυχητικές καταστάσεις. Το βρέφος έχει μια βρεφική εξέταση μεταξύ 6 και 72 ωρών από τη γέννα για εντοπισμό καταστάσεων όπως καρδιακή ανεπάρκεια, ελαττωματικά ισχία ή οφθαλμικά προβλήματα.
Εντός της κοινότητας, η μαία επισκέπτεται τη γυναίκα ως τη δέκατη μέρα. Αυτό δεν σημαίνει ότι βλέπει τη γυναίκα και το βρέφος καθημερινά, αλλά ότι δεν μπορεί να τους απαλλάξει από τη φροντίδα της ως τη δέκατη μέρα το νωρίτερο. Οι μεταγεννητικοί έλεγχοι περιλαμβάνουν νεογνικά τεστ περί την πέμπτη μέρα. Το βρέφος ζυγίζεται και η μαία σχεδιάζει τις επισκέψεις ανάλογα με την υγεία και τις ανάγκες της μητέρας και του βρέφους. Ύστερα περνάνε υπό την επίβλεψη του επισκέπτη ιατρού.
Φροντίδα του νεογέννητου
[Επεξεργασία | επεξεργασία κώδικα]Στη γέννα, το βρέφος λαμβάνει μια βαθμολογία στην κλίμακα Άπγκαρ σε ηλικία, το λιγότερο, μεταξύ ενός και πέντε λεπτών. Αυτό είναι μια βαθμολογία με 10 βαθμούς με την οποία γίνεται εκτίμηση στο βρέφος σε 5 διαφορετικές περιοχές-με την κάθε μία να έχει αξία μεταξύ 0 και 2 βαθμών. Αυτές οι περιοχές είναι: χρώμα, αναπνευστική δυσκολία, χροιά, καρδιακός παλμός και ανταπόκριση σε ερεθίσματα. Η μαία, ο νοσηλευτής ή ο ιατρός ελέγχει το βρέφος για οποιοδήποτε προφανές πρόβλημα, ζυγίζει το βρέφος και μετράει την περίμετρο του κεφαλιού. Η μαία βεβαιώνεται ότι ο ομφάλιος λώρος έχει δεθεί γερά και ότι το βρέφος έχει τις κατάλληλες ετικέτες πάνω του(αν είναι σε νοσοκομείο). Το μήκος του βρέφους δεν μετράται σε τακτική βάση. Η μαία κάνει αυτούς τους ελέγχους όσο εγγύτερα στη μητέρα γίνεται και επιστρέφει το βρέφος στη μητέρα. Η σωματική επαφή ενθαρρύνεται, καθώς ρυθμίζει τον καρδιακό παλμό, την αναπνοή, την οξυγόνωση και τη θερμοκρασία του βρέφους και προάγει τον δεσμό βρέφους-μητέρας και τον θηλασμό.
Μαιευτική συνοχή φροντίδας
[Επεξεργασία | επεξεργασία κώδικα]Η μαιευτική συνοχή φροντίδας είναι η διαδικασία όπου μία ή περισσότερες μαίες έχουν την κύρια ευθύνη για τη συνοχή της φροντίδας για τις εγκυμονούσες γυναίκες με ένα πολυπειθαρχικό δίκτυο συμβουλευτικής και παραπομπής σε άλλους επαγγελματίες υγείας. Αυτό είναι διαφορετικό από την ΄΄ιατρική φροντίδα΄΄ όπου ένας μαιευτήρας ή ο οικογενειακός γιατρός είναι ο κύριος υπεύθυνος. Στα συμμετοχικά μοντέλα φροντίδας, η ευθύνη μοιράζεται μεταξύ της μαίας, του νοσηλευτή, του μαιευτήρα και/ή του οικογενειακού γιατρού.[3]
Σύμφωνα με μια μετα-ανάλυση του Ιδρύματος Κοχρέιν για τα δημόσια συστήματα υγείας στην Αυστραλία , στον Καναδά, στη Νέα Ζηλανδία, στην Ιρλανδία και το Ηνωμένο Βασίλειο ΄΄πρέπει να προσφέρονται στις περισσότερες γυναίκες μαιευτικά πρότυπα φροντίδας και οι γυναίκες πρέπει να ενθαρρύνονται να ζητούν αυτήν την επιλογή, αν και πρέπει να δειχθεί η δέουσα προσοχή στην εφαρμογή αυτής της συμβουλευτικής σε γυναίκες με σημαντικές ιατρικές ή μαιευτικές επιπλοκές΄΄. Ανάμεσα στα αποτελέσματα της μαιευτικής φροντίδας είναι και τα εξής:[3]
- μια μείωση στη χρήση επισκληρίδιου ορού, με λιγότερες επισιοτομές η υποβοηθούμενες με εργαλεία γέννες.
- μεγαλύτερος μέσος όρος διάρκειας τοκετού, μετρημένος σε ώρες.
- αυξημένες πιθανότητες φροντίδας κατά τον τοκετό από μαία γνωστή της εγκυμονούσας.
- αυξημένες πιθανότητες αυθόρμητου κολπικού τοκετού.
- μειωμένος κίνδυνος πρόωρου τοκετού.
- μειωμένος κίνδυνος αποβολής πριν τη συμπλήρωση 24 εβδομάδων κύησης, αν και δεν φαίνεται να υπάρχουν διαφορές για το ίδιο ρίσκο μετά από αυτό το διάστημα.
Δεν υπήρχε διαφορά στον αριθμό καισαρικών τομών. Όλες οι δοκιμές στην ανάλυση του Ιδρύματος Κοχρέιν περιλάμβαναν αδειοδοτημένες μαίες, και καμία δεν περιελάμβανε παραδοσιακές μαίες. Επίσης καμία δοκιμή δεν περιελάμβανε τοκετούς εκτός μαιευτηρίου.[3]
Ιστορία της μαιευτικής
[Επεξεργασία | επεξεργασία κώδικα]Αρχαιότητα
[Επεξεργασία | επεξεργασία κώδικα]
Στην αρχαία Αίγυπτο, η μαιευτική θεωρούνταν γυναικείο επάγγελμα, όπως επιβεβαιώνεται από τον Πάπυρο του Έμπερς ο οποίος χρονολογείται μεταξύ του 1900 και του 1550 π.Χ. Πέντε στήλες του πάπυρου ασχολούνται με την μαιευτική και γυναικολογία, ειδικά με την επιτάχυνση του τοκετού και την πρόγνωση της γέννησης του νεογνού. Ο Πάπυρος του Ουέστκαρ, χρονολογούμενος το 1700 π.Χ., περιλαμβάνει οδηγίες για τον υπολογισμό της αναμενόμενης μέρας τοκετού και περιγράφει διάφορα είδη καρεκλών γέννας. Χαμηλές ανάγλυφες παραστάσεις στα βασιλικά δωμάτια τοκετού στο Λούξορ και σε άλλους ναούς επιβεβαιώνουν πόσο σημαντική ήταν η μαία για αυτόν τον πολιτισμό.[14]
Η μαιευτική στην Ελληνορωμαϊκή αρχαιότητα Κάλυπτε ένα ευρύ φάσμα γυναικών, όπως τις γερόντισσες που συνέχιζαν τις λαϊκές ιατρικές παραδόσεις στα χωριά της Ρωμαϊκής Αυτοκρατορίας, εκπαιδευμένες μαίες που αποκτούσαν τις γνώσεις τους από διάφορες πηγές και άριστα εκπαιδευμένες γυναίκες οι οποίες θεωρούνταν γιατροί.[15] Ωστόσο, υπήρχαν συγκεκριμένα χαρακτηριστικά που θεωρούνταν επιθυμητά σε μια ΄΄καλή΄΄ μαία, όπως περιγράφεται από τον ιατρό Σορανό τον Εφέσιο στον 2ο αιώνα. Στο έργο του, Γυναικεία, δηλώνει ότι ΄΄ένα κατάλληλο άτομο πρέπει να είναι εγγράμματο, ψύχραιμο, με καλή μνήμη, αξιοσέβαστο και γενικά με άρτιες τις αισθήσεις της(όραση,ακοή κ.α.), αρτιμελής, εύρωστη και σύμφωνα με κάποιους, πρικοισμένη με μακριά λεπτά δάκτυλα και κοντά νύχια΄΄. Ο Σορανός επίσης προτείνει η μαία να έχει συμπονετική διάθεση (αν και δεν χρειάζεται να έχει γεννήσει η ίδια) και να κρατά τα χέρια της απαλά για την άνεση της μητέρας και του βρέφους.[16] Ο Πλίνιος, ένας άλλος ιατρός της εποχής, εκτιμούσε την ευγένεια και μια ήσυχη και ατάραχη διάθεση σε μαία.[17] Φαίνεται να υπήρχαν τρεις βαθμίδες μαιών: η πρώτη ήταν τεχνικά καταρτισμένη, η δεύτερη είχε περιορισμένη γνώση μαιευτικής και γυναικολογίας από κείμενα, αλλά η τρίτη ήταν άριστα εκπαιδευμένη και θεωρούνταν ως ειδική ιατρός με εξειδίκευση στη μαιευτική.[17]
Η Αγνοδίκη είναι η πρώτη γυναίκα που καταγράφεται να εξασκεί το επάγγελμα της μαίας στην Αρχαία Ελλάδα.[18]
Οι μαίες ήταν γνωστές με πολλούς τίτλους στην αρχαιότητα, όπως ιατρίνη(νοσοκόμα), μαία, obstestrix(μαία) και medica(ιατρός).[19] Φαίνεται ότι η μαιευτική είχε διαφορετική αντιμετώπιση στο ανατολικό άκρο της Λεκάνης της Μεσογείου εν αντιθέσει με τη δυτική. Στην Ανατολή, κάποιες γυναίκες προχωρούσαν πέρα από το επάγγελμα της μαίας σε αυτό του γυναικολόγου (ιατρός γυναικείος), για το οποίο απαιτείτο επίσημη εκπαίδευση. Επίσης υπήρχαν κάποια γραπτά κείμενα περί γυναικολογίας που κυκλοφορούσαν στους ιατρικούς και μορφωμένους κύκλους της Ανατολής που είχαν συγγραφεί από γυναίκες με ελληνικά ονόματα, αν και ήταν λίγες σε αριθμό. Με βάση αυτά τα γεγονότα, φαίνεται ότι η μαιευτική στην Ανατολή ήταν ένα αξιοσέβαστο επάγγελμα στο οποίο αξιοσέβαστες γυναίκες μπορούσαν να κερδίσουν τα προς το ζην και αρκετή υπόληψη ώστε να εκδώσουν έργα τα οποία διαβάζονταν και αναφέρονταν από άνδρες ιατρούς. Για την ακρίβεια, αρκετοί ρωμαϊκοί νόμοι προτείνουν εντόνως οι μαίες να απολαμβάνουν κοινωνική θέση και αμοιβή συγκρινόμενη με αυτή των ανδρών ιατρών.[16] Ένα παράδειγμα τέτοιας μαίας είναι η Σάλπη της Λήμνου, οποία έγραψε για τις γυναικείες ασθένειες και αναφέρεται αρκετές φορές στα έργα του Πλίνιου.[17]

Ωστόσο, στη Ρωμαϊκή Δύση, οι γνώσεις μας για τις μαίες προέρχονται κυρίως από επιτύμβιες στήλες. Έχουν διατυπωθεί δύο θεωρίες ως προς τις απεικονίσεις των στηλών αυτών. Η πρώτη είναι ότι η μαιευτική δεν ήταν ένα ελκυστικό επάγγελμα για τις εγγενώς ελεύθερες γυναίκες, επομένως οι περισσότερες μαίες ήταν δούλες ή προέρχονταν από δούλους. Σύμφωνα με τη δεύτερη, από τη στιγμή που οι περισσότερες επιτύμβιες στήλες περιγράφουν τις γυναίκες ως απελεύθερες, μπορεί να υποτεθεί ότι οι μαίες εκτιμούνταν αρκετά, και ότι κέρδιζαν αρκετά ώστε να εξαγοράσουν την ελευθερία τους. Δεν είναι γνωστά τα κριτήρια σύμφωνα με τα οποία κάποιες δούλες επιλέγονταν για να εκπαιδευθούν ως μαίες. Νεαρές δούλες ίσως να πέρναγαν ένα είδος μαθητείας, αν και είναι πού πιθανό οι μητέρες να δίδασκαν τις κόρες τους..[16]
Τα πραγματικά καθήκοντα μιας μαίας στην αρχαιότητα ήταν κυρίως να βοηθούν στον τοκετό, αν και μπορεί να βοηθούσαν και με άλλα ιατρικά προβλήματα γυναικείας φύσης αν χρειαζόταν. Συχνά, η μαία θα ζητούσε τη βοήθεια ενός ιατρού στην περίπτωση μιας πιο δύσκολης γέννας. Σε πολλές περιπτώσεις η μαία θα συνοδευόταν από δύο ή τρεις βοηθούς..[20] Στην αρχαιότητα τόσο οι μαίες όσο και οι ιατροί πίστευαν ότι η καλύτερη θέση τοκετού ήταν η καθιστή θέση. Επομένως, κατά τον τοκετό, οι μαίες έφερναν ένα σκαμπό στο σπίτι της ετοιμόγεννης. Στο κάθισμα του σκαμνιού υπήρχε μια τρύπα σε σχήμα ημισελήνου μέσα από το οποίο θα γεννιόταν το βρέφος. Το σκαμνί ή η καρέκλα συχνά είχε μπράτσα από τα οποία η μητέρα πιανόταν. Τα περισσότερα από αυτά τα καθίσματα είχαν πλάτες όπου η γυναίκα μπορούσε να γείρει, αλλά ο Σορανός περιγράφει κάποιες περιπτώσεις όπου η καρέκλα δεν είχε πλάτη και μία βοηθός θα στεκόταν πίσω από τη μητέρα, υποστηρίζοντας την..[16] Η μαία καθόταν αντικριστά από τη μητέρα, ενθαρρύνοντας και υποστηρίζοντας την, δίνοντας οδηγίες για τις αναπνοές και τις ωθήσεις, μαλάσσοντας ενίοτε το κολπικό άνοιγμα και υποστηρίζοντας το περίναιο κατά τον τοκετό. Οι βοηθοί ίσως βοηθούσαν πιέζοντας προς τα κάτω την κοιλιά της μητέρας.
΄Τελικά, η μαία έπαιρνε το βρέφος, το τοποθετούσε μέσα σε κομμάτια υφάσματος, έκοβε τον ομφάλιο λώρο και καθάριζε το βρέφος..[17] Το βρέφος μετά πασπαλιζόταν με καθαρό αλάτι σε μορφή σκόνης, με ανθρακικό νάτριο ή με νιτρικό κάλιο για να απορροφήσουν τα υπολειπόμενα σωματικά υγρά του τοκετού, ξεπλενόταν, πασπαλιζόταν ξανά και ξεπλενόταν. Μετά, οι μαίες καθάριζαν όση βλέννα υπήρχε στη μύτη, στο στόμα, στα αυτιά ή στον πρωκτό. Ο Σορανός ενθάρρυνε τις μαίες να βάζουν ελαιόλαδο στα μάτια του βρέφους για να καθαρίζουν τα υπολείμματα του τοκετού και να τοποθετούν ένα κομμάτι μάλλινο ύφασμα βρεγμένο με ελαιόλαδο γύρω από τον ομφάλιο λώρο. Μετά τον τοκετό, η μαία αποφάσιζε αν το βρέφος ήταν υγιές και κατάλληλο για ανατροφή ή όχι. Επιθεωρούσε το νεογέννητο για εκ γενετής διαταραχές και έλεγχε το κλάμα του για την ευρωστία και ζωηρότητα του. Τελικά, οι μαίες έδιναν το πόρισμα για τις πιθανότητες επιβίωσης του βρέφους και συνιστούσαν την έκθεση βρεφών με σοβαρές δυσμορφίες.[16]
Οι υπηρεσίες μιας μαίας δεν ήταν φτηνές, επομένως οι φτωχότερες γυναίκες υποχρεωτικά αρκούνταν με τις γυναίκες της οικογένειας τους. Πολλές πλούσιες οικογένειες διέθεταν τις προσωπικές τους μαίες. Ωστόσο η μεγάλη πλειοψηφία των γυναικών στον Ελληνορωμαϊκό κόσμο λάμβαναν αυτήν τη φροντίδα από μισθωμένες μαίες. Μπορούσαν, ανάλογα με την οικονομική επιφάνεια τους, να διαλέξουν μια μαία με το ανάλογο επίπεδο γνώσεων. Μπορούσαν επίσης να διαλέξουν αν θα προσλάμβαναν μαία που εξασκούσε την παραδοσιακή ιατρική ή κάποια που γνώριζε τις νεώτερες μεθόδους επαγγελματικού τοκετού.[16] Όπως και πολλά άλλα πράγματα στην αρχαιότητα, η ποιοτική γυναικολογική φροντίδα εξαρτιόταν από το κοινωνικο-οικονομικό επίπεδο της ασθενούς.
Μεσαίωνας
[Επεξεργασία | επεξεργασία κώδικα]Σύγχρονη Εποχή
[Επεξεργασία | επεξεργασία κώδικα]Στις αρχές του 20ου αιώνα, ξεκίνησε μια σύγκρουση μεταξύ των χειρουργών και των μαιών, καθώς οι ιατροί άρχισαν να θεωρούν ότι οι σύγχρονες τεχνικές τους ήταν καλύτερες τόσο για τη μητέρα όσο και για το βρέφος από την παραδοσιακή ιατρική που εξασκούσαν οι μαίες..[21] Καθώς οι ιατροί και οι ιατρικοί σύλλογοι πίεζαν για ένα νόμιμο μονοπώλιο στη νεογνική φροντίδα, η μαιευτική απαγορεύτηκε ή περιορίστηκε σοβαρά στις Ηνωμένες Πολιτείες Αμερικής και στον Καναδά.[21][22] Despite accusations that midwives were "incompetent and ignorant",[23] Παρά τις κατηγορίες ότι οι μαίες ήταν ΄΄ανίκανες και αδαείς΄΄,[23] μερικοί αντεπιχειρηματολόγησαν ότι οι ελάχιστα εκπαιδευμένοι χειρουργοί αποτελούσαν μεγαλύτερο κίνδυνο για τις εγκύους.[24] Αυτό το επιχείρημα άντεξε μέχρι την άνοδο της βακτηριολογίας στις αρχές του 1900. Οι γυναίκες άρχισαν να νιώθουν πιο άνετα στα νοσοκομεία με τη φροντίδα και την ευκολία του τοκετού που βίωναν με τους ιατρούς και τους νοσηλευτές. ΄΄Οι εκπαιδευμένοι ιατροί του νέου αιώνα βρήκαν μεγάλες διαφορές ανάμεσα στα νοσοκομεία και στη μαιευτική που ασκούταν στα σπίτια των γυναικών όπου δεν μπορούσαν να εξασφαλίσουν αποστειρωμένο περιβάλλον ή εκπαιδευμένους βοηθούς΄΄.[25] Οι Γερμανοί κοινωνικοί επιστήμονες Γκούναρ Χάινσον και Ότο Στάιγκερ σχημάτισαν τη θεωρία ότι η μαιευτική έγινε στόχος δίωξης και καταστολής από τις δημόσιες αρχές επειδή οι μαίες κατείχαν εξειδικευμένες γνώσεις και ικανότητες σχετιζόμενες όχι μόνο με την επικουρία του τοκετού, αλλά και με την αντισύλληψη και έκτρωση..[26]
Στα τέλη του 20ου αιώνα οι μαίες θεωρούνταν ως άριστα εκπαιδευμένες και εξειδικευμένες επαγγελματίες της μαιευτικής. Εντούτοις, στις αρχές του 21ου αιώνα, η αντίληψη της εγκυμοσύνης και του τοκετού με πιθανή παθολογία και επικινδυνότητα κυριαρχεί στη Δυτική κουλτούρα. Αρκετές μαίες που εργάζονται σε νοσοκομειακό περιβάλλον έχουν επηρεαστεί από αυτή την άποψη, αν και είναι εκπαιδευμένες να βλέπουν τον τοκετό ως μια φυσιολογική και υγιής διαδικασία. Ενώ οι μαίες παίζουν μεγαλύτερο ρόλο στη φροντίδα των εγκύων γυναικών στην Ευρώπη απ'ότι στην Αμερική, το ιατρικοποιημένο μοντέλο του τοκετού επηρεάζει και αυτές τις χώρες, αν και ο Παγκόσμιος Οργανισμός Υγείας προτείνει ένα φυσικό, κανονικό και εξανθρωποποιημένο τοκετό.[27]
Το μαιευτικό μοντέλο εγκυμοσύνης και τοκετού ως μια φυσιολογική και υγιής διαδικασία παίζει πολύ μεγαλύτερο ρόλο στη Σουηδία και την Ολλανδία απ'ότι στην υπόλοιπη Ευρώπη. Οι Σουηδές μαίες ξεχωρίζουν, μιας και πραγματοποιούν το 80% της προγεννητικής φροντίδας και πάνω από το 80% των υπηρεσιών οικογενειακού προγραμματισμού στη Σουηδία. Οι Σουηδές μαίες παραβρίσκονται σε όλους τους τοκετούς στα δημόσια νοσοκομεία και οι Σουηδές τείνουν να έχουν λιγότερες μεσολαβήσεις στα νοσοκομεία απ'ότι οι Αμερικανίδες. Η Ολλανδική βρεφική θνησιμότητα το 1992 ήταν η δέκατη χαμηλότερη στον κόσμο, ενώ οι Ηνωμένες Πολιτείες κατείχαν την 22η θέση. Οι μαίες στη Σουηδία και την Ολλανδία χρωστούν μεγάλο μέρος της επιτυχίας τους στις υποστηρικτικές κυβερνητικές πολιτικές..[28]
Αγορά Εργασίας
[Επεξεργασία | επεξεργασία κώδικα]Τομείς Απασχόλησης και Προοπτικές Αγοράς Εργασίας: Η μαία μπορεί να εργαστεί σε ιδιωτικά και δημόσια μαιευτήρια - Νοσοκομεία, γυναικολογικές κλινικές, κέντρα υποβοηθούμενης αναπαραγωγής, ιδιωτικά ιατρεία, εταιρείες μητρικού θηλασμού ή ανώδυνου τοκετού, μονάδες νεογνών (μαζί με τους νοσηλευτές που είναι αρμόδιοι), φροντίδα των νεογνών, Τμήμα Οικογενειακού Προγραμματισμού των Νοσοκομείων,σε Χειρουργεία (γέννες) Συμμετέχοντας στη Χειρουργική Ομάδα μαζί με τον χειρουργό και τους νοσηλευτές του χειρουργείου, κέντρα υγείας, οι μαίες μπορούν να εργαστούν και ως ελεύθεροι επαγγελματίες να προσφέρουν τις υπηρεσίες τους στο σπίτι της εγκύου ή μητέρας, και του νεογνού, κυρίως σε χωριά και ημιαστικές περιοχές, αφού έχουν ασκήσει τις δραστηριότητές τους για δύο χρόνια σε νοσοκομείο ή άλλο ίδρυμα υγείας αναγνωρισμένο για το σκοπό αυτό. Στη συνέχεια χορηγείται άδεια από το Υπουργείο Υγείας Πρόνοιας και Κοινωνικών Ασφαλίσεων.
Η μαία μπορεί επίσης να ασκήσει το επάγγελμα σε όλες τις χώρες της Ευρωπαϊκής Ένωσης σύμφωνα με τις εκάστοτε διατάξεις.
Παραπομπές
[Επεξεργασία | επεξεργασία κώδικα]- ↑ «Definition of Midwifery». Encyclopaedia Britannica. Ανακτήθηκε στις 1 Ιανουαρίου 2015.[νεκρός σύνδεσμος]
- ↑ «International Definition of the Midwife». International Confederation of Midwives. Αρχειοθετήθηκε από το πρωτότυπο στις 22 Σεπτεμβρίου 2017. Ανακτήθηκε στις 1 Ιανουαρίου 2015.
- ↑ 3,0 3,1 3,2 3,3 3,4 Sandall J et al. Midwife-led continuity models versus other models of care for childbearing women. Cochrane Database Syst Rev. 2013 Aug 21;8:CD004667. doi: 10.1002/14651858.CD004667.pub3. PMID 23963739
- ↑ «Prenatal care in your first trimester». U.S. Department of Health & Human Services. 1 Ιουλίου 1015. Ανακτήθηκε στις 8 Αυγούστου 2015.
- ↑ «Prenatal care in your second trimester». U.S. Department of Health & Human Services. 1 Ιουλίου 2015. Ανακτήθηκε στις 8 Αυγούστου 2015.
- ↑ «Prenatal care in your third trimester». U.S. Department of Health and Human Services. 6 Νοεμβρίου 2014. Ανακτήθηκε στις 10 Αυγούστου 2015.
- ↑ Mayo Clinic staff (30 Ιουλίου 2015). «Labor and delivery, postpartum care». Mayo Clinic. Ανακτήθηκε στις 15 Αυγούστου 2015.
- ↑ Mozes, Alan (26 Μαΐου 2015). «Delaying Umbilical Cord Clamping Might Boost Child Development». Αρχειοθετήθηκε από το πρωτότυπο στις 16 Σεπτεμβρίου 2015. Ανακτήθηκε στις 18 Οκτωβρίου 2015.
- ↑ WHO. «WHO recommendations on postnatal care of the mother and newborn». WHO. Ανακτήθηκε στις 22 Δεκεμβρίου 2014.
- ↑ Phillips, Raylene. «Uninterrupted Skin-to-Skin Contact Immediately After Birth». Medscape. Ανακτήθηκε στις 21 Δεκεμβρίου 2014.
- ↑ Mayo clinic staff. «Postpartum care: What to expect after a vaginal delivery». Mayo Clinic. Ανακτήθηκε στις 23 Δεκεμβρίου 2014.
- ↑ Searle, Lorraine (Απριλίου 2010). «Factors influencing maternal positions during labor». Αρχειοθετήθηκε από το πρωτότυπο στις 22 Φεβρουαρίου 2016. Ανακτήθηκε στις 10 Αυγούστου 2015.
- ↑ Gelis, Jacues. History of Childbirth. Boston: Northern University Press, 1991: 122-134
- ↑ Jean Towler and Joan Bramall, Midwives in History and Society (London: Croom Helm, 1986), p. 9
- ↑ Rebecca Flemming, Medicine and the Making of Roman Women (Oxford: Oxford University Press, 2000), p. 359
- ↑ 16,0 16,1 16,2 16,3 16,4 16,5 Valerie French, “Midwives and Maternity Care in the Roman World” (Helios, New Series 12(2), 1986), pp. 69-84
- ↑ 17,0 17,1 17,2 17,3 Ralph Jackson, Doctors and Diseases in the Roman Empire (Norman: University of Oklahoma Press, 1988), p. 97
- ↑ Greenhill, William Alexander (1867). «Agnodice». Στο: Smith, William, επιμ. Dictionary of Greek and Roman Biography and Mythology. 1. Boston: Little, Brown and Company. σελ. 74. Αρχειοθετήθηκε από το πρωτότυπο στις 7 Οκτωβρίου 2012. Ανακτήθηκε στις 28 Νοεμβρίου 2015.
- ↑ Rebecca Flemming, Medicine and the Making of Roman Women (Oxford: Oxford University Press, 2000), pp. 421-424
- ↑ Towler and Bramall, p.12
- ↑ 21,0 21,1 Ehrenreich, Barbara· Deirdre English (2010). Witches, Midwives and Nurses: A History of Women Healers (2nd έκδοση). The Feminist Press. σελίδες 85–87. ISBN 0-912670-13-4.
- ↑ Rooks, Judith Pence (1997). Midwifery and childbirth in America. Philadelphia: Temple University Press. σελ. 422. ISBN 1-56639-711-1.
- ↑ 23,0 23,1 Varney, Helen (2004). Varney's midwifery (4th έκδοση). Sudbury, Mass.: Jones and Bartlett. σελ. 7. ISBN 0-7637-1856-4.
- ↑ Williams, J. Whitridge (1912). «The Midwife Problem and Medical Education in the United States». American Association for Study and Prevention of Infant Mortality: Transactions of the Second Annual Meeting: 165–194.
- ↑ Leavitt, Judith W. (1988). Brought to Bed: Childbearing in America, 1750-1950. Book: Oxford University Press. σελ. 178. ISBN 978-0195056907.
- ↑ Gunnar Heinsohn/Otto Steiger: "Witchcraft, Population Catastrophe and Economic Crisis in Renaissance Europe: An Alternative Macroeconomic Explanation.", University of Bremen 2004 (download); Heinsohn, Gunnar; Steiger, Otto (May 1982). «The Elimination of Medieval Birth Control and the Witch Trials of Modern Times». International Journal of Women's Studies 3: 193–214. Heinsohn, Gunnar; Steiger, Otto (1999). «Birth Control: The Political-Economic Rationale Behind Jean Bodin's 'Démonomanie'». History of Political Economy 31 (3): 423–448. doi:. PMID 21275210.
- ↑ «Fortaleza Declaration: Appropriate Use of Technology for Birth». World Health Organization. Αρχειοθετήθηκε από το πρωτότυπο στις 16 Φεβρουαρίου 2020. Ανακτήθηκε στις 1 Ιανουαρίου 2015.
- ↑ Lingo, Alison Klairmont (2004). «Obstetrics and Midwifery § Midwifery from 1900 to the Present». Encyclopedia of Children and Childhood in History and Society. Farmington Hills, MI: Gale. Ανακτήθηκε στις 28 Ιουνίου 2015, from Encyclopedia.com.


